阿坝州人民政府
关于印发《阿坝州城乡居民基本医疗保险实施办法(修订)》的通知
阿府发〔2021〕11号
各县(市)人民政府,州政府各部门、各直属机构,卧龙特别行政区,有关单位:
现将《阿坝州城乡居民基本医疗保险实施办法(修订)》印发给你们,请认真贯彻落实。
阿坝州人民政府
2021年9月30日
阿坝州城乡居民基本医疗保险实施办法(修订)
第一章 总则
第一条 为进一步完善城乡居民基本医疗保险制度,提升我州城乡统筹管理水平,根据《中华人民共和国社会保险法》《国务院关于整合城乡居民基本医疗保险制度的意见》(国发〔2016〕3号)等相关规定,结合实际,制定本办法。
第二条 城乡居民基本医疗保险(以下简称居民医保)遵循以下原则。
(一)广覆盖、保基本、多层次、可持续;
(二)筹资标准和保障水平与经济社会发展水平相适应;
(三)以收定支,收支平衡,略有结余;
(四)权利与义务相对应;
(五)个人缴费和政府补助相结合。
第三条 居民医保实行州级统筹、分级负责,全州统一参保范围、统一筹资政策、统一保障待遇、统一医保目录、统一定点管理、统一信息系统、统一基金管理和目标考核。
第二章 参保范围
第四条 参保范围包括下列对象:
(一)具有阿坝州户籍,未纳入城镇职工基本医疗保险制度覆盖范围的城乡居民;
(二)未在异地参加基本医疗保险且持有阿坝州居住证的州外户籍城乡居民;
(三)农民工和灵活就业人员应当依法参加城镇职工基本医疗保险,有困难的可按照规定参加居民医保。
第三章 参保登记缴费
第五条 居民医保实行按年度一次性参保缴费。每年9月1日至当年12月25日为下一年度居民参保缴费办理期,参保居民应当一次性缴纳下一年度的居民医保费。保险有效期为次年的1月1日零时至12月31日24时(以下称保险年度)。
第六条 居民在参保缴费集中办理期内自主选择缴费档次参保缴费,超过参保缴费集中办理期的,不予办理登记缴费。逾期未参保缴费的,不能享受居民医保待遇。
第七条 医疗保障部门负责行政区域内居民医保的参保登记工作,税务部门负责参保居民的医疗保险费征收工作。
第八条 居民按下列规定办理参保缴费手续:
(一)居民在户籍所在地、州外户籍人员在居住地的乡镇人民政府(村委会、社区)办理参保缴费手续,由乡镇人民政府(村委会、社区)统一将代收的医保费缴存到县(市)税务部门。
(二)在校学生由所属学校集中组织参保缴费,在参保缴费期内到学校所在地县(市)医疗保障经办机构办理参保登记手续,并将医保费缴存到县(市)税务部门。
(三)我州户籍在州外异地就读的学生,可由监护人在户口所在地医疗保障经办机构为其办理参保登记手续,并将医保费缴存到县(市)税务部门。
(四)寺庙登记僧尼由所在寺庙管理委员会统一组织参保缴费。
(五)居民出生日期以本人有效身份证件记载为准。
第九条 居民在办理新参保登记手续时,提供《阿坝州城乡居民基本医疗保险参保缴费登记表》,同时提供以下资料:
(一)户口簿复印件或居住证复印件1份(未办理户口登记的新生婴儿需提供出生医学证明书);
(二)身份证复印件1份;
(三)2寸近期免冠彩照1张。
第十条 具有本州户籍的特殊困难群体参保时,由户籍所在地乡(镇)人民政府(村委会、社区)根据当年民政、残联和乡村振兴等部门按职能审核确认的困难补助名单进行身份确认,再办理参保登记手续。特殊困难群体人员选择第二档缴费的档次差额部分,由个人缴纳。
第十一条 居民因下列特殊原因未能在参保缴费集中办理期内办理参保登记缴费的,可以在规定时限内办理参保。
(一)与单位解除劳动关系的;
(二)享受失业保险待遇期满的;
(三)复员退伍的;
(四)刑满释放的;
(五)新出生的婴儿。
第十二条 因与单位解除劳动关系、享受失业保险待遇期满、复员退伍、刑满释放的特殊原因,以及新出生的婴儿未能在参保缴费集中办理期内办理参保登记缴费的居民,应在上述情形发生之日起3个月内凭相关证明材料,到户籍所在地乡镇人民政府(村委会、社区)办理参保登记手续和到税务部门办理缴费手续。
第十三条被征地居民的医疗保险费用,由征地主体部门按照第二档缴费标准一次性趸交被征地居民的医保费,在预交期内享受第二档缴费标准的医疗保险待遇。
第十四条 父(母)按规定参加我州居民医保或职工医保的新生儿,应在出生后3个月内办理参保登记,出生当年个人不缴费,自出生之日起享受当年第二档缴费标准的居民医保待遇。
第十五条 参保居民的户籍、学籍在我州境内跨县(市)转移并连续参保缴费的,转入地连续计算待遇年限;参保居民因参保状态发生变更或死亡后,由乡镇人民政府(村委会、社区)或学校及时到当地医保经办机构办理变更或终止医保关系。
第十六条 参保居民在一个保险年度内不得变换缴费档次。
第四章 基金筹集及标准
第十七条 居民基本医疗保险基金(以下简称居民医保基金)由下列项目构成:
(一)个人缴费收入;
(二)城乡医疗救助资助收入;
(三)财政对困难人员代缴收入;
(四)财政补贴收入;
(五)利息收入;
(六)其他收入。
第十八条 参加居民医保的,个人应当按照本办法规定缴纳基本医疗保险费,政府给予补助。政府补助资金由州、县(市)财政足额纳入同级预算。
第十九条居民医保2022年个人缴费标准设两档,具体标准为:第一档320元/人·年、第二档470元/人·年。以后年度缴费标准由州医疗保障部门会同州财政部门根据基金收支及相关政策规定适时调整,并向社会公布后执行。适时将城乡居民医保缴费档次合并,合并缴费档次后待遇标准由州医疗保障部门会同州财政部门另行制定。
第二十条 具有本州户籍的特殊困难群体参加居民医保,由政府给予一定补助,具体补助标准由州医疗保障部门会同州财政部门另行制定。
第五章 医疗保险待遇
第二十一条 居民医保待遇包括住院医疗费用、生育医疗费用、门诊特殊疾病医疗费用、门诊统筹医疗费用报销和大病保险赔付。
第二十二条参保居民医保待遇支付范围按照《四川省基本医疗保险、工伤保险和生育保险药品目录》《四川省基本医疗保险诊疗项目目录》《四川省基本医疗保险医疗服务设施项目范围》等相关规定执行。
第二十三条 居民医保基金支付范围:
(一)住院医疗待遇;
(二)生育医疗待遇;
(三)门诊特殊疾病医疗待遇;
(四)普通门诊医疗待遇;
(五)大病医疗保险保费。
第二十四条 一个自然年度内,统筹基金最高支付参保人员累计发生的住院医疗费用和门诊特殊疾病医疗费用实行年度支付限额。居民医保统筹基金年度最高支付限额为第一档20万元、第二档25万元。以后年度最高限额标准根据基金收支及相关政策规定适时调整,由州医疗保障部门会同州财政部门向社会公布后执行。
第二十五条 参保人员住院使用基本医疗保险乙类药品、特殊诊疗项目及特殊医用材料,个人应先行自付一定比例,再按规定报销,具体自付比例为:
(一)乙类药品。个人自付10%。
(二)检查和治疗费。单项检查费或一次性治疗费在500元以下(含500元)的,进入基金按规定比例报销;超过500元的,个人自付20%后再按规定比例报销。
(三)医用材料。单价100元以下(含100元)的进入基金按规定比例报销;单价100元以上至2000元(含2000元)的个人自付10%;单价2000元以上至5000元(含5000元)的个人自付15%;单价5000元以上至10000元(含10000元)的个人自付25%;单价10000元以上至50000元(含50000元)的个人自付30%;单价50000元以上的个人自付35%。
(四)治疗用血。个人自付30%。
第二十六条 住院医疗待遇
(一)参保居民患病在定点医疗机构住院治疗发生符合居民医保统筹基金支付范围的医疗费用,扣减住院报销起付线后,按医院等级及缴费档次确定报销比例。其起付线、报销比例为:
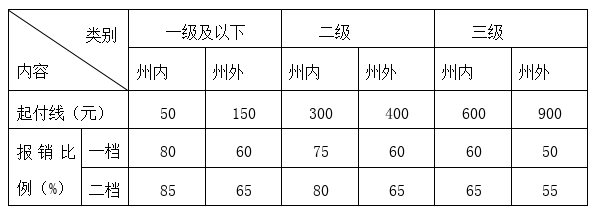
1.住院医疗费用实行单次结算,由下级转上级医疗机构住院治疗的,住院起付线只补差额部分;由上级转入下级医疗机构住院治疗的,不再另行计算起付线;同级别医疗机构转院治疗的,按第二次住院计算起付线。
2.参保居民因突发疾病就近抢救治疗并履行登记备案手续的,在非定点医疗机构住院发生的医疗费用,按定点医疗机构相关规定报销。
(二)未办理转诊转院手续和州外就医未申报备案发生的住院医疗费用,在相应医疗机构对应的支付比例基础上降低20个百分点报销。
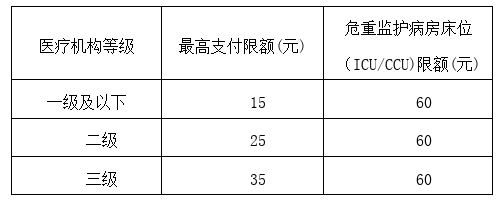
(三)参保居民住院治疗的床位标准根据医院等级按日限额报销,低于限额标准的,按实际金额报销。
第二十七条 生育医疗待遇。
(一)参保居民在定点医疗机构因分娩发生的符合人口与计划生育政策规定的住院医疗费用,纳入城乡居民医保统筹基金支付范围,实行限额结算:

(二)参保居民因分娩引起的并发症,住院产生的医疗费用按住院医疗待遇报销。
第二十八条 门诊特殊疾病医疗待遇。
参保人员患病后需长期门诊治疗的慢性疾病纳入门诊特殊疾病管理。门诊特殊疾病按病种分慢性疾病和重特大疾病两类。
(一)门诊特殊疾病病种。
慢性疾病:1.高血压病;2.糖尿病;3.冠状动脉粥样硬化性心脏病;4.肝硬化;5.甲状腺功能亢进症或减退症;6.系统性红斑狼疮;7.类风湿关节炎;8.慢性肺源性心脏病;9.精神类疾病(精神分裂症、抑郁症、躁狂症、偏执型精神障碍);10.脑血管意外后遗症;11.慢性病毒性肝炎;12.结核病;13.帕金森病;14.再生障碍性贫血;15.风湿性心脏病;16.高原性心脏病;17.痛风;18.肾病综合征;19.干燥综合症;20.癫痫;21.硬皮病;22.阿尔茨海默病;23.特发性血小板减少性紫癜;24.强直性脊柱炎;25.重症肌无力;26.视网膜黄斑病变;27.0-14周岁(含14周岁)儿童先心病;28.白癜风;29.血友病;30.红细胞增多症;31.儿童脑瘫;32.苯丙酮尿症。
重特大疾病:1.恶性肿瘤;2.慢性肾功能衰竭;3.肾、肝移植术后的抗排斥治疗。
(二)报销标准。
符合审批病种所发生的门诊合规医疗费用,在年度最高支付限额内由统筹基金按规定比例报销。
1.慢性疾病门诊医疗费用不设起付线,报销比例为70%。年度内最高支付限额第一档为3000元,第二档为4000元。
2.重特大疾病门诊医疗费用不设起付线,报销比例为70%,年度内最高支付限额第一档为4万元,第二档为6万元。
重特大疾病门诊医疗费超过门诊最高支付限额以上的医疗费用,年度内计算一次州内三级医疗机构住院起付线,报销比例为70%,门诊支付与住院统筹基金报销合并计算。
3.门诊医疗费用的慢性疾病和重特大疾病门诊限额分别计算。
(三)门诊特殊疾病实行有效年限管理,费用按年度报销,当年未达到限额的不能跨年度结转使用。
(四)门诊特殊疾病病种实行动态管理,根据基金收支及相关政策规定适时调整,并向社会公布后执行。
(五)门诊特殊疾病管理办法由州医疗保障部门另行制定。
第二十九条 门诊统筹医疗待遇。
(一)门诊医疗费用统筹基金从居民医保基金中划拨,用于参保居民普通门诊医疗费用支付,不建立个人或家庭账户。门诊统筹基金限当年使用,结余资金转入居民医保统筹基金。
(二)门诊统筹待遇不设起付线和报销比例。参保居民在参保地乡镇卫生院、社区服务中心(站)的普通门诊医疗费,一个保险年度内报销封顶线第一档为25元/人·年、第二档为45元/人·年,即看即报,由医疗机构先行垫付,按月结算。
(三)一般诊疗费(含挂号费、诊查费、注射输液费、药事服务成本)。
1.乡镇卫生院一般诊疗费补助标准10元/人/次,实行限额报销,诊疗费用低于限额标准的按照实际金额支付。
2.一般诊疗费实行总额控制,由乡镇卫生院、社区卫生服务中心(站)、村卫生室(站)联网刷卡结算,按月向所在县(市)医疗保障经办机构申报,经审核后支付。
第三十条 医疗康复项目纳入基本医疗保险报销范围的按国家、省相关规定执行。
第三十一条 城乡居民大病保险赔付。
通过向商业保险机构再投保的方式为参保居民建立大病保险,所需资金在居民医保基金中列支,参保居民个人不缴费。城乡居民大病保险按照国家、省、州相关规定执行。
第三十二条 居民医保基金支付后的个人负担费用,可以通过大病医疗保险、医疗救助和获得社会慈善救助等方式解决。
第三十三条 下列医疗费用不纳入统筹基金支付范围:
(一)基本医疗保险药品目录、诊疗项目目录、医疗服务设施目录和支付标准范围以外的医疗费;
(二)应当从工伤基金中支付的;
(三)应当由公共卫生负担的;
(四)应当由第三人负担的;
(五)在国外以及港、澳、台地区就医的;
(六)自伤、自残、自杀,吸毒、酗酒、戒毒、戒烟的;
(七)自然灾害应急救治的;
(八)按有关政策规定不予支付的其他情况。
第三十四条 基本医疗保险诊疗项目目录和不予支付的医疗服务项目目录由州医疗保障部门另行制定。
第六章 医疗服务及费用结算管理
第三十五条 居民医保实行医疗机构协议管理,对协议管理医疗机构严格考核、依法评估,在准入条件下实行动态退出机制。
第三十六条对符合条件的医疗机构和承担基本公共服务职能的基层卫生服务机构实行协议管理,州医疗保障部门负责制定协议管理办法;医疗保障经办机构负责完善评估办法、经办规程和服务协议,对纳入协议管理医疗机构的医疗保险服务进行监督管理,严格履行医疗保险服务协议。
第三十七条 成都地区接入国家、省异地就医平台联网医疗机构视同为我州定点医疗机构,成都地区以外的以当地医保定点医疗机构为准。
第三十八条辖区内定点医疗机构,按照属地管理原则由各级医疗保障经办机构负责定点医药机构的监督管理等工作。州外确定的定点医疗机构统一由州级医疗保障经办机构负责签订医疗服务协议,统一管理。医疗保险服务协议按年度签订,服务协议的内容包括服务对象、服务范围、服务规范、费用控制指标、结算办法、支付标准及违约责任等。
第三十九条 定点医疗机构应当建立与基本医疗保险相适应的管理制度,按照医保管理要求建立健全本机构信息系统,实现与医疗保障经办机构联网结算和信息实时共享。建立医疗服务监控系统,按照服务协议为参保人员提供医药服务并承担相应责任,及时、准确、完整地上传基本医疗保险费用结算等相关信息。
第四十条 定点医疗机构应严格按照卫生健康、市场监管等部门的规定,购进、使用、管理药品和医用材料,并建立真实、完整、准确的购销存台账。
第四十一条参保人员患病需要治疗的,应就近到参保地定点医疗机构就医,就医时须主动出示身份证和社会保障卡。定点医疗机构应认真核验参保身份,防止冒名就医。
(一)凡符合异地就医条件的人员,应持社会保障卡和相关身份证明向参保地医疗保障经办机构提出异地就医备案申请,参保地医疗保障经办机构按规定办理。
(二)参保人员外出探亲、旅游等期间,在异地突发疾病就地住院抢救治疗的,应向参保地医疗保障经办机构履行备案手续,备案后方可享受居民医保待遇。
(三)属外伤住院的,患者或其代理人须在入院72小时内如实填写《阿坝州基本医疗保险参保人员外伤住院登记表》,并报参保地医疗保险经办机构核查。定点医疗机构首诊医师要如实填写意外伤害经过,做好病历记录,并由参保患者在病历上签字。经医疗保障经办机构调查核实,属于医保报销范围的即时结算,不属于医保报销范围或有疑问的由患者个人结算,同时将审核意见告知患者。
第四十二条 参保人员因定点医疗机构不能确诊的疑难病症,或因条件有限不能在当地进行诊治的危重病参保患者,可申请办理转诊转院手续。
申请办理转诊转院的程序:由就医地高级别的定点医疗机构主管医师填写《阿坝州基本医疗保险转诊转院审核申请表》,由科主任签署意见,经医保科(办)审核后办理转诊转院备案登记。因病情危急的可先行转院,但应在5个工作日内补办转诊转院审批手续。
第四十三条 参保人员就医时使用医保支付部分费用的诊疗项目、自费药品和自费诊疗项目,定点医疗机构必须征得患者或其家属同意,并履行签字手续。未经患者或其家属同意的费用,患者或其家属有权拒付。
第四十四条 定点医疗机构应严格执行出院带药限量规定,参保患者出院带药限量为:急性疾病不得超过3日剂量,慢性疾病不得超过7日剂量,中草药及民族药不得超过7日剂量。出院超量带药以及出院时开出的治疗、检查项目费用和注射剂(针剂),医保基金不予支付。
第四十五条 参保人员在与我州实现了联网结算医疗机构的医疗费用实行即时结算,出院时支付个人应承担的费用,医保基金支付的部分由医疗机构与医疗保障经办机构结算。属于我州辖区内的,由医疗机构按月向所在地医疗保障经办机构申请结算;属于州外国家、省级异地就医平台的,由州医疗保障经办机构按四川省异地就医结算相关规定结算。
第四十六条参保人员因病在未实现即时结算的医疗机构治疗发生的医疗费用由个人全额垫付,治疗结束后应在90日内凭结算专用票据等资料到参保地医疗保障经办机构申请报销。应提供以下资料:
盖有医院鲜章的发票原件、门诊处方、住院医疗费用明细清单、出院病情证明书、社会保障卡、身份证(户口薄)和银行开户行账号等资料,外伤病人还需提供经医院医保部门签章的病历首页复印件和就医地相关机构出具的医疗行为真实性证明,符合计划生育政策正常分娩、剖宫产的还需提供计划生育相关证明。
第四十七条 参保人员及医药机构当年发生的医疗费用,应在次年6月30日前申报结算,特殊情况除外。超过结算时限或未按规定提供有关资料的,医疗保障经办机构不予受理。
第七章 医疗保险关系变更
第四十八条 参保居民出国定居、参军、户籍迁出或转入职工医保的,保险关系自行终止。缴费人在集中征缴期完成缴费,但尚未进入相应待遇享受期发生死亡的,其亲属须在相应待遇年度的6月30日前申请退费,可退还已缴纳的医疗保险费。
第四十九条 居民医保和职工医保关系可相互转移接续,相互转接后,仍保留其原参保缴费记录。
(一)参保人已连续2年(含2年)以上参加基本医疗保险的,因就业等个人状态变化在职工医保和居民医保间切换参保关系的,且中断缴费时间不超过3个月的,缴费后即可正常连续享受待遇。
(二)居民医保转入职工医保的最低缴费年限按照职工医保规定执行。
第八章 基金管理与监督
第五十条 居民医保基金实行“州级统筹、分账核算、分级负责”的管理模式,纳入社会保障基金财政专户,实行“收支两条线”管理,专款专用,任何单位、个人不得挤占挪用。
第五十一条 州医疗保障经办机构承担基金财务、业务管理和指导工作,县(市)医保经办机构负责行政区域内居民的参保登记、待遇审核、支付和财务会计核算等工作。
第五十二条 建立健全居民医保基金州级统筹制度、财务管理制度、协议管理医药机构考核制度、内部审计制度、信息公开制度。
第五十三条 居民基本医疗保险费的征缴、收入管理,按照国家、省有关规定执行。
第五十四条医疗保障、财政和审计等部门应当定期和不定期对居民医保基金收入、支出、结余和存储情况进行监督和检查。
医疗保障经办机构应加强财务监督和内部控制,按照《社会保险基金财务制度》和《社会保险基金会计制度》的规定进行会计核算和编制基金预、决算,定期或不定期分析基金运行情况,确保基金运行安全、完整、可持续。
第五十五条 州医疗保障部门和州财政部门应建立和完善居民医保基金预警机制,州级统筹基金可能出现缺口时,应及时向州人民政府报告,并采取措施予以解决。
第五十六条 居民医保基金实行总额预算管理。按基金预算管理原则和风险预控机制,合理编制基金预算,强化收支预算执行,严格编制基金决算,真实准确反映基金运行情况。
各县(市)当年超过预算支出部分由各县(市)人民政府承担。
第五十七条 相关部门、医疗保障经办机构及其工作人员滥用职权、徇私舞弊、玩忽职守的,定点医药机构及其工作人员以合谋、欺诈、伪造证明材料或其他手段骗取医疗保险基金的,参保人员采取欺诈等手段骗取医疗保险基金的,按《中华人民共和国社会保险法》及相关规定处理。对涉嫌犯罪的,按规定移交司法机关。
第五十八条 居民医保基金结算办法由州医疗保障部门会同州财政部门另行制定。
第九章 组织管理
第五十九条 各县(市)人民政府是居民医保管理工作的责任主体,应切实加强组织领导,全额保障医疗保障经办机构工作经费,将参保扩面、基金征缴、审核支付等目标任务纳入政府重点目标管理,其完成情况作为各县(市)人民政府年度绩效目标考核指标。
第六十条 医疗保障部门负责居民医保管理和综合业务指导工作。县(市)医疗保障经办机构负责经办行政区域内的医保业务工作。
第六十一条 县(市)人民政府负责行政区域内居民医保统筹协调工作,实行重点目标管理。乡(镇)人民政府、寺庙管理委员会负责辖区内居民宣传动员和参保缴费的具体工作。财政部门负责政府补助资金的拨付和基金的监督管理工作。审计部门负责居民医保基金收支的审计监督工作。卫生健康部门负责医疗机构的医疗服务管理、孕产妇生育政策合法性确认工作。教育部门负责督促学校做好学生参保缴费的组织工作。民政、残联和乡村振兴部门负责特殊困难群体的资格确认工作。公安部门负责参保人员户籍认定和医保基金欺诈骗保案件查处工作。监察部门负责对相关部门履职情况进行监督检查,对相关违纪违规行为进行查处等工作。市场监管部门负责医药机构的药品、医疗器械质量管理等工作。其他有关部门按照各自职能职责,协助做好居民医保工作。
第六十二条 建立城乡居民医保工作经费保障机制,以当年实际参保人数,按照不低于3元/人·年的标准安排居民医保专项业务经费,足额纳入同级财政预算。
第十章 附 则
第六十三条 居民医保待遇水平根据经济社会发展水平、基金收支结余情况、医疗费用增长幅度等因素适时调整。调整标准由州医疗保障部门会同州财政等部门提出意见报州人民政府批准后执行。
第六十四条 卧龙特别行政区居民医保参照本办法执行。
第六十五条 本办法由阿坝州医疗保障部门负责解释。
第六十六条 本办法自2021年10月1日起施行,有效期5年。原城乡居民基本医疗保险政策同时废止。国家、省、州有新规定的按新规定执行。


